Periimplantäre Weichgewebsaugmentation mal ganz anders
The bone sets the tone, but the tissue is the issue
Für eine langzeitstabile Erfolgsrate von Implantaten sind unter anderem ein ausreichendes Knochenangebot, eine optimale Implantatpositionierung, die Primärstabilität und ossäre Integration des Implantates, der Gingivatyp und die Qualität der periimplantären Weichgewebe wie eine ausreichende Dicke oder Breite keratinisierter Gingiva oder ausreichend dimensionierter Mukosa von entscheidender Bedeutung (The bone sets the tone, but the tissue is the issue.).
Die Parameter Mundhygienefähigkeit mit dem erhöhten Risiko für Entzündungen und Abbau von Hart- und Weichgewebe sowie mangelnder Ästhetik stehen im Sinne der Zufriedenheit und einer langfristigen Erhaltung im Fokus der Patienten. Das knöcherne Implantatlager und das Ausmaß der knöchernen Umbauvorgänge sowie die Stabilität des Attachments rund um die Implantate beeinflusst die Dimension der periimplantären Weichgewebe. Implantate mit ausreichend Dicke des Weichgewebes oder stabilem Attachment weisen weniger Knochenabbau, weniger Weichgewebsrezessionen und weniger periimplantäre Infektionen/Entzündungen auf. Abhängig von den klinischen und anamnestischen Voraussetzungen stehen dem geübten Operateur unterschiedliche Operationstechniken zur Abhilfe bei suboptimalen Voraussetzungen zur Verfügung.
Patientenfall
Eine 45-jährige Patientin wurden uns zur Verbesserung ihrer weichgeweblichen Ästhetik überwiesen. Allgemeinanamnestisch war sie gesund, sie nahm keine Medikamente regelmäßig ein. Akut hatte sie keine Beschwerden, sie befindet sich regelmäßig in der zahnärztlichen Kontrolle und war lediglich zur Erneuerung ihrer Implantatkrone am Implantat 22 zu ihrem Hauszahnarzt gekommen.
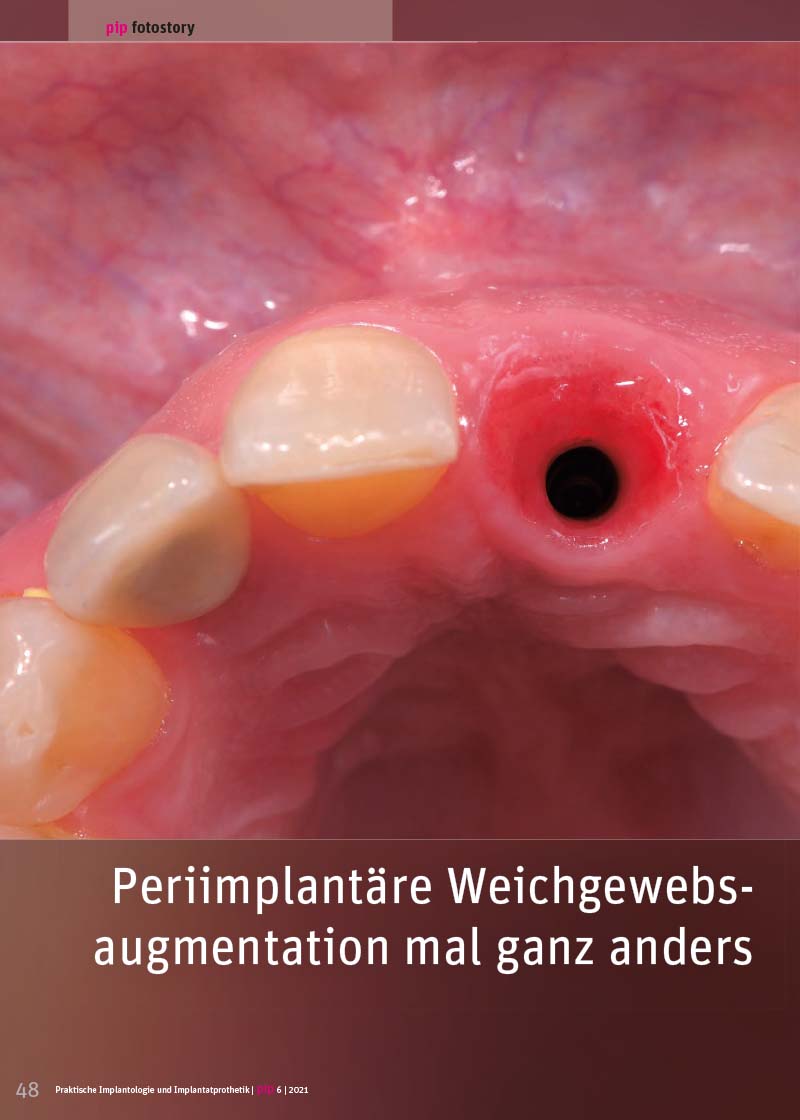
In der ersten Betrachtung fallen die weißlichen Verfärbungen an der Schmelzoberfläche der Frontzähne auf, die die Patientin jedoch nicht vordringlich störten (Abb. 1). Sie verfügt über eine niedrige Lachlinie, sodass ihr ‚ästhetisches‘ Problem erst im Gespräch und beim herzlichen Lachen miteinander auffiel (Abb. 2). Regio 62 persistierte lange der Milchzahn, bis er 25 Jahre zuvor durch ein Einzelzahnimplantat (Ankylos, Dentsply Sirona) mit Krone ersetzt wurde. Labial imponierte neben narbigem Gewebe eine tiefe Rezession von ca. 3-4 mm, die mit rosa Keramik zahntechnisch ausgeglichen worden war (Abb. 3).
Das Mitte der 1980er-Jahre durch Professor Dr. Georg-Hubertus Nentwig und Dr. Walter Moser entwickelte und als Ankylos vertriebene Implantat wird zu den weltweit am längsten klinisch eingesetzten, verschraubten Implantatsystemen gezählt. Besonderheiten waren für damalige Zeiten die innere Konusverbindung, ein systembedingtes Platform Switching sowie ein progressives Gewindedesign. In etlichen Studien werden diesen Parametern ein erhöhter Knochenerhalt und die Knochenapposition im Bereich der Implantatschulter zugeschrieben.
Klinische Analyse und chirurgisches Vorgehen
Im vorliegenden Fall kann man von einem durch den persistierenden Milchzahn provozierten, nicht ausreichenden bukkalen Knochenwachstum und einem mangelnden Attachment sowie schlecht durchblutetem Narbengewebe ausgehen (Abb. 2). Folgen waren eine Resorption im Bereich der bukkalen Knochenlamelle (Abb. 3). Die Überweiserin hatte im Zuge der Neuanfertigung der Implantatkrone zur Verbesserung der ästhetischen Gesamtsituation zwei Jahre zuvor die Gingiva exzidiert, um die 5-6 mm subgingival liegende zementierte Krone (Abb. 4) austauschen zu können. Die Rezession wurde mit rosa Keramik ausgeglichen, womit die Patientin, im Gegensatz zu ihrer Situation vor Erneuerung der Krone, nicht zufrieden war. In unserer Praxis wurden die Gewebeoberfläche und die Wundränder angefrischt. Das Weichgewebe sollte neu zugranulieren, um beim späteren Eingriff einfacher einen primären Wundverschluss bei der Augmentation zu erreichen (Abb. 4, 5)
Für das Komplikationsmanagement stehen folgende Methoden zur Wahl: Der Gewinn an Weichgewebsvolumen durch den Aufbau mit einem subepithelialen Bindegewebstransplantat (BGT) oder allogenen/xenogenen (a/x-) Ersatzmaterialien, oder apikaler Schwenk- bzw. Verschiebelappen und Vestibulumplastik kombiniert mit einem freien Schleimhauttransplantat (FSHT) oder a/x-Ersatzmaterial oder alternativ einem Rotationslappen mit BGT oder a/x-Ersatzmaterial.
In diesem Fall entschieden wir uns für eine Kombination von einer rekonstruktiven, azellulären dermalen Gewebematrix porcinen Ursprungs (Novomatrix, BioHorizons Camlog) in Kombination mit einem BGT. Die Novomatrix ist laut Hersteller zur Vermehrung von befestigtem Gewebe um Zähne, zur intraimplantologischen Gewebeverdickung und Rekonstruktion des Kieferkammes (prothetische Versorgung) sowie zur gesteuerten Geweberegeneration bei Rezessionsdefekten im Rahmen der Wurzeldeckung indiziert. Im Zuge der Verkleinerung des spendereigenen BGTs wird das Morbiditätsrisiko der Patientin reduziert gehalten.
Nach zehn Wochen Ausheilung wurde die Gingiva im Bereich der Zähne 21 bis 23 inzidiert (Abb. 6) und der Knochen freigelegt. Deutlich ist die Knochendicke sowie der Verlust der bukkalen Knochenlamelle im koronalen Anteil des Implantates und weiter nach apikal zu erkennen (Abb. 7). Zudem ist gut erkennbar, dass das Implantat zu weit labial gesetzt wurde (Abb. 7). Ein ausreichend dimensioniertes BGT aus dem Gaumen wird entnommen, zur Unterstützung des labialen Weichgewebevolumens angepasst (Abb. 8) sowie mit den Gewebelappen passend in Position gebracht (Abb. 9, 10).
Die Novomatrix wird passend ausgewählt und kann ohne zeitaufwendige Rehydrierung an den Knochen angepasst weiterverwendet werden (Abb. 11). Ihre Volumenstabilität sorgt für eine ausreichende Gewebeverdickung (Abb. 12). Vorsichtig werden die Wundränder ohne Spannung mit Nähten fixiert (Abb. 13).
In den Kontrollen zwei Tage (Abb. 14), eine Woche (Abb. 15) und zehn Tage nach dem Eingriff (Abb. 16) ist zu erkennen, dass sich trotz Operationssitus im bereits vernarbten Gingivabereich das Gewebe gut und komplikationslos entwickelt. Auf das neu augmentierte Gewebe wird über die Nachbarzähne ein Brückenglied (Klammerprovisorium) mit Pontic befestigt, um es papillenartig (Abb. 17) schrittweise auszuformen. Fünf Monate postoperativ ist erkennbar (Abb. 18, 19), dass durch die Geweberegenerationsmaßnahmen ein deutlicher Gewebezugewinn horizontal und vertikal, insbesondere im sensiblen Bereich der Papillen, erzielt worden ist. Die Patientin wird über die notwendigen Mundhygienemaßnahmen aufgeklärt. Die Patientin ist mit dem Erfolg hochzufrieden.
Die Überweiserin kann es sich in der Weiterbehandlung aussuchen, ob sie den Bereich mit einer Klebebrücke oder einer Implantatkrone weiterversorgen möchte, wohl wissend, dass die labiale Position des Implantates ästhetisch und prothetisch immer ein Problem bleiben wird.
Alternativ hätte man (siehe Bsp.: Abb. 20-22) das Gewebedefizit mit einem palatinalen Rotationslappen vom Gaumen mit/ oder ohne Pouch und einer azellulären Matrix oder BGT versorgen können, um eine optimal ausgeformte periimplantäre Weichgewebsmanschette rund um das Implantat regio 21 zu erhalten.
Fazit
Ein gutes periimplantäres Weichgewebsmanagement mit einem optimalen Emergenzprofil und einer gesunden Gingiva ist ein wichtiger Faktor für den Implantaterfolg und die Aufrechterhaltung der periimplantären Gesundheit.
- Ausgangssituation bei einer ca. 45-jährigen Patientin.
- Starker Knochen- und Gewebeverlust sowie tiefe Rezession regio 22.
- Die bukkale Knochenlamelle und labiale Weichgewebsmanschette ist großflächig reduziert.
- Anfrischung der tiefen Ränder des Emergenzprofiles nach Kronenentnahme.
- Zustand nach Abheilung.
- Großflächige Schnittführung zur Volumenaugmentation.
- Der bukkale Knochenanteil am Implantat ist zervikal und apikal durchbrochen.
- Anpassung des BGT.
- Positionierung des BGT in der geeigneten Lappen-Position mittels Naht.
- Ortständige Prüfung der Lappenrepositionierung.
- Volumengewinn durch eine azelluläre dermale Matrix porcinen Ursprunges (Novomatrix).
- Beim Anpassen an den Kieferkamm werden die gewonnenen Volumina einschätzbar.
- Fixation mittels Nähten nach spannungsfreier Lappenrepositionierung.
- Zustand zwei Tage postoperativ …
- … und nach einer Woche zur Faden-ex.
- Gute zwei Wochen nach dem Eingriff hat sich das Gewebe gut durchblutet entwickelt.
- Einsetzen des Brückenprovisoriums.
- Fünf Monate postoperativ zeigt sich ein deutlicher Volumengewinn am Kieferkamm …
- … und an den Papillen, insbesondere zwischen dem Zahn 21 und dem Brückenglied 22.
- Invasive Alternative zur gezeigten Vorgehensweise: Rotationslappen aus dem Gaumen, der …
- … mit einer großflächigen Schnittführung ein erhöhtes Morbiditätsrisiko bergen, …
- … aber auch fantastische Ergebnisse am Kieferkamm …
- … und ein Weichgewebe wie aus dem Lehrbuch als Folge haben kann.
Praktische Implantologie und Implantatprothetik PIP Fotostory
Juni 2021
Dr. Peter Randelzhofer